GUIAS AMERICANAS RECIENTES (2013): ASOCIACIÓN AMERICANA DE DIABETES (ADA).
Título de la Guía Original: Standards of Medical Care in Diabetes 2013
Publicada en: DIABETES CARE, VOLUME 36, SUPPLEMENT 1, JANUARY 2013.
* Nota importante: aquellas líneas resaltadas en amarillo corresponden a cambios hechos con relación a las guías del año anterior.
>> Criterios diagnósticos:
— A1C > 6.5%
— Glucemia en ayunas > 126 mg/dL.
— Glucemia 2 horas después de prueba de tolerancia a glucosa oral > 200 mg/dl
— Glucemia tomada aleatoriamente >200 mg/dL
>> A quiénes realizar pruebas diagnósticas para diabetes:
— Aquellos con sobrepeso u obesidad (Índice de Masa Corporal > 25 kg/m2)
— Aquellos con uno ó más de los siguientes factores de riesgo adicionales:
* Sedentarismo
* Parientes en primer grado con diabetes.
* Etnia ó raza de alto riesgo: afro-americanos, latinos…
* Gestación con peso de bebé mayor a 9 libras ó con diagnóstico previo de diabetes gestacional.
* Hipertensos (>140/90)
* Dislipidemia: HDL<35 y/o TG >250.
* Ovario poliquístico
* A1C>5,7%; intolerancia a los carbohidratos.
* Obesidad grave, acantosis nigricans.
* Enfermedad cardiovascular previa.
— Aquellos pacientes sin los factores anteriores, mayores de 45 años. Si tienen glucemia normal, repetir prueba en 3 años.
>> Tamización para diabetes tipo 1: considerar remitir parientes de aquellos pacientes con diabetes tipo 1 para test de anticuerpos para evaluación del riesgo en el contexto de investigación clínica (débil evidencia)
>> Detección y diagnóstico de diabetes mellitus gestacional (DG):
— Realizar tamización en la primera visita prenatal, en aquellas pacientes con factores de riesgo. Se realiza a las 24-28 semanas de gestación usando la prueba de tolerancia oral con 75 gms de glucosa, midiendo glucemia 1 y 2 h después de la misma, en mujeres NO diagnosticadas.
— Se establece el diagnóstico si cualquiera de los valores mencionadosestán presentes:
* Glucemia en ayunas >92 mg/dl
* Glucemia 1h pos-carga >180 mg/dl
* Glucemia 2h pos-carga >153 mg/dl
— Realizar tamización para diabetes gestacional persistente a las 6-12 semanas pos-parto usando otras pruebas distintas a HbA1C.
— Mujeres con historia de DG deben tener tamización de por vida para DM ó pre-diabetes al menos cada 3 años. Es aceptado usar Metformina para prevenir la diabetes en las pacientes pre-diabéticas.
>> Prevención/retraso de DM2
— Categorías de alto riesgo para diabetes (también llamada pre-diabetes):
* Glucemia en ayunas «afectada» = glucemia en ayunas entre 100 a 125.
* Tolerancia a la glucosa «afectada» = glucemia 2 h pos-carga de glucosa de 140 a 199
* HbA1C = 5,7 a 6,4%
— En pacientes con pre-diabetes se recomienda una pérdida del peso corporal de al menos 7%; actividad física moderada durante al menos 150 min/semana y uso de Metformina (especialmente en pacientes con IMC > 35 kg/m2, mayores de 60 años ó con antecedentes de DG).
— La consejería y el seguimiento estrechos parecen ser claves para el éxito de las medidas terapéuticas.
— Cada año debe realizarse a estos pacientes una glucemia en ayunas.
— Se sugiere la tamización y tratamiento de factores de riesgo cardiovascular adicionales en el paciente pre-diabético.
>> Monitoreo de glucosa.
— Llevar a cabo 3 ó más veces al día. Está recomendado el auto-monitoreo a la hora de dormir, antes del ejercicio, cuando se sospeche hipoglucemia, después del tratamiento de hipoglucemia hasta que se halle normoglucemia y antes de tareas críticas como conducir. Tomar ocasionalmente postprandial.
— El monitoreo continuo y el uso de insulina intensiva debe realizarse en mayores de 25 años con DM1. Otros pacientes que se benefician de monitoreo de glucosa continuo son aquellos con episodios de hipoglucemia frecuentes ó con temor a la hipoglucemia.
— Está indicada la realización de A1C dos veces al año en pacientes dentro de metas metabólicas ó 4 veces al año en aquellos con cambio en su terapia ó quienes no cumplen metas glucémicas.
>> Metas glucémicas en adultos.
— Cercanas ó menores al 7%, han mostrado reducción de complicaciones microvasculares y si se implementan poco tiempo después del diagnóstico de diabetes se asocia a reducción a largo plazo de complicaciones macrovasculares.
— Es aceptable buscar A1C < 6,5% en aquellos pacientes que no presenten hipoglucemia significativa, con corta duración de la diabetes, larga expectativa de vida y sin enfermedad cardiovascular significativa.
— Es aceptable buscar A1C < 8% en pacientes que han experimentado hipoglucemias graves, limitada expectativa de vida, complicaciones macro y microvasculares avanzadas y condiciones comórbidas extensas, así como en pacientes con diabetes de larga data en quienes el logro de metas es difícil a pesar de una óptima educación o que no les sea posible realizar automonitoreo.
>>Pacientes con diabetes tipo 1.
Deben ser tratados con inyecciones múltiples de insulina (3 a 4 inyecciones/día de insulina basal o prandial) o infusión de insulina subcutanea continua.
Deben ser educados en cuánta aplicación de insulina ha de utilizarse según conteo de carbohidratos, glucemia preprandial y actividad anticipada.
Deben usar análogos de insulina para reducir el riesgo de hipoglucemia.
Considerar tamización de otras enfermedades autoinmunes (enfermedad tiroidea, deficiencia de vitamina B12, enfermedad celiaca) cuando sea apropiado.
>> Terapia para DM2.
En pacientes con DM2 recientemente diagnosticada, marcadamente sintomáticos y con glucemia elevada ó AC1, considerar terapia insulínica con ó sin agentes adicionales.
— Si la monoterapia con agente no insulínico a las dosis máximas toleradas no alcanzan ó mantienen la meta de A1C sobre 3 a 6 meses, añada un segundo agente, un agonista del receptor GLP-1 ó insulina.
— Al momento del diagnóstico de DM2, iniciar Metformina junto con intervenciones en el estilo de vida.
| Clase | Compuestos | Mecanismo | Acciones | Ventajas | Desventajas |
| Biguanidas | Metformina | AMP kinasa | Disminuye la producción de glucosa hepáticaDisminuye la absorción intestinal de glucosa
Aumenta la acción de la Insulina. |
No provoca aumento de pesoNo produce hipoglucemias.
Reduce eventos cardiovasculares y mortalidad |
Tiene efectos gastrointestinales como diarrea y dolor abdominal.Rara vez provoca acidosis láctica
Puede provocar deficiencia de vitamina B12.
Contraindicada en disfunción renal. |
| Sulfonil ureas de segunda generación | Glibenclamida, Gliburide, Glipizide, Gliclazide, Glimepiride | Cierra los canales de potasio, dependientes de ATP en la membrana celular de la célula Beta | Aumenta la secreción de Insulina | Generalmente bien tolerada.Reduce eventos cardiovasculares y mortalidad. | Relativamente independiente para la estimulación de la secreción de insulina dependiente de glucosa: hipoglucemias que incluyen episodios que requieren admisión hospitalaria.Ganancia de peso.
Puede disminuir el pre-condicionamiento isquémico miocárdico
Baja “durabilidad” |
| Meglitinidas | RepaglinideNateglinide | Cierra los canales de potasio, dependientes de ATP en la membrana celular de la célula Beta | Aumenta la secreción de Insulina | Efectos acentuados cercano a la ingesta alimentaria. | Ganancia de peso.Puede disminuir el pre-condicionamiento isquémico miocárdico.
Frecuencia de la dosis. |
| Tiazolidinedionas | Pioglitazona | Activa la transcripción del factor nuclear PPAR gamma | Aumenta la sensibilidad periférica a la Insulina | No provoca hipoglucemia.Aumenta HDL y disminuye TG. | Ganancia de pesoEdemasDescompensación de la falla cardíacaFracturas óseas
Aumenta el colesterol LDL |
| Inhibidores de la alfa glucosidasa | AcarbosaMiglitol | Inhibición de la alfa glucosidasa intestinal | Digestión y absorción enlentecida de los carbohidratos en el tracto gastrointestinal | Efecto no sistémico.Disminuye la glucemia post prandial. | Efectos gastrointestinales acentuados (meteorismo, dolor abdominal, diarrea).Frecuencia de la dosis. |
| Agonistas del receptor GLP-1 (miméticos de incretinas).GLP-1 = péptido relacionado al glucagón tipo 1. | ExenatideLiraglutide | Activa los receptores GLP-1 (células Beta, páncreas endocrino; cerebro y sistema nervioso autónomo) | Aumenta la secreción de Insulina dependiente de glucosa.Disminuye la secreción de glucagón (dependiente de glucosa)
Enlentece el vaciamiento gástrico.
Aumenta la saciedad. |
Reducción de pesoPotencial aumento tanto de la masa como la función de las células Beta del Páncreas. | Efectos gastrointestinales (náuseas, vómito, diarrea)Se han reportado casos de pancreatitis
Hiperplasia de las células C (casos de cáncer medular de tiroides con Liraglutide)
Inyectable
Seguridad a largo plazo desconocida. |
| Inhibidores de DPP4 (“reforzadores” de la acción de incretinas) | Sitagliptina – Vildagliptina – Saxagliptina – Linagliptina | Inhibe la actividad DDP4, prolongando la supervivencia de las incretinas endógenas. | Activa el aumento de GLP-1 y GIP (polipéptido insulinotrópico dependiente de glucosa).Aumenta la secreción de Insulina y disminuye la de Glucagón | No produce hipoglucemias.“Neutralidad” con el peso corporal. | Reportes ocasionales de angio-edema ó urticaria.Se han observado casos de pancreatitis.
Seguridad a largo plazo desconocida. |
>> Recomendaciones para la prevención primaria de diabetes:
— Pérdida de peso moderada (7% del peso corporal)– Actividad física regular (150 min/semana)– Reducción de la ingesta de calorías y reducción en la ingesta de grasa. Limitar la ingesta de bebidas azucaradas. Aumento de la ingesta de fibra (14 gms por cada 1000 kcal) y granos enteros (media porción diaria)
>> Tratamiento de la hipoglucemia.
— Indagar en cada visita médica acerca de la ocurrencia de hipoglucemia sintomática o asintomática.
— El uso de Glucagón está indicado en todo paciente con riesgo de hipoglucemia grave.
— Considerar metas glucémicas más laxas, por algunas semanas, en pacientes con episodios de hipoglucemias para prevenir parcialmente el miedo a hipoglucemias y reducir eventos futuros.
>> Cirugía bariátrica: indicada en pacientes con IMC > 35 kg/m2 en especial en aquellos con DM2 ó comorbilidades asociadas de difícil control. Todo paciente a quien se le haya realizado éste procedimiento requiere seguimiento indefinido para soporte y vigilancia médica.
>> Inmunización: vacuna contra influenza (anualmente) y contra pneumococo. Repetir dosis de vacuna anti-pneumocóccica a individuos de 64 años de edad, con dosis previa hace más de 5 años. Otras indicaciones para repetir la vacunación: síndrome nefrótico, falla renal crónica y otras condiciones de inmunosupresión (como en pacientes trasplantados).
>> Hipertensión:
— Se establece con una presión mayor de 130/80
— La meta en diabéticos: <140/80. Metas más bajas de presión sistólica (130 o menos), pueden ser apropiadas en pacientes más jóvenes, siempre y cuando sean toleradas.
Antes se buscaba una meta de 130/80. Éste tema se ha revaluado porque los estudios no han mostrado claros beneficios de metas tan estrictas, y en cambio, sí se han encontrado efectos adversos de esa conducta.
— A pacientes con presión arterial mayor de 120/80 mmHg deben ser instruidos en iniciar cambios en su estilo de vida para reducir éstas cifras tensionales.
— Pacientes con cifras tensionales confirmadas mayores a 140/80 deben, en adición a los cambios en el estilo de vida, iniciar prontamente medicación anti-hipertensiva. Se entiende como cambios en el estilo de vida la reducción del sobrepeso, inicio de dieta DASH (reducción en ingesta de sodio y aumento de ingesta de potasio), moderación en el consumo de alcohol y aumento de actividad física.
Las recomendaciones previas eran:
— Si la presión está entre 130-139 u 80-89, puede darse un lapso de 3 meses para alcanzar con cambios en el estilo de vida, la meta de presión arterial. De lo contrario, iniciar terapia farmacológica.
— Si la presión arterial al momento del diagnóstico ó durante el seguimiento se encuentra >140 ó >90, debe iniciarse terapia farmacológica en adición a los cambios en el estilo de vida”
— El fármaco de elección para el paciente diabético e hipertenso es el Inhibidor de la Enzima Convertidora de Angiotensina (IECA) ó bloqueador de receptores de angiotensina II (ARA2).
— El uso de cualquiera de los fármacos anteriores obliga al seguimiento periódico de la función renal y los electrolitos.
— En mujeres gestantes con diabetes e hipertensión crónica, la meta de presión está entre 110-130/65-79. Recordar que tanto los IECAs como los ARA2 están contraindicados en el embarazo.
— Está recomendada la administración de uno o más anti-hipertensivos a la hora de dormir, recomendación A
>> Dislipidemia/manejo de lípidos.
— Tamización: medir perfil lipídico, al menos una vez al año; si los valores están en metas y corresponde a un paciente de bajo riesgo, repetir cada 2 años.
— Se recomiendan como medidas para la mejoría del perfil lipídico la reducción de grasas saturadas, grasas trans y la ingesta de colesterol; incrementar los ácidos omega-3, la fibra viscosa y los esteroles (derivados vegetales); además, pérdida de peso (si está indicado) y el incremento de la actividad física.
— La terapia con estatinas debe ser añadida al estilo de vida en pacientes, independiente del nivel de LDL en pacientes diabéticos:
* Con enfermedad cardiovascular
* Sin enfermedad cardiovascular, pero mayores de 40 años y que tienen uno o más factores de riesgo.
— En pacientes de bajo riesgo, sin enfermedad cardiovascular y menores de 40 años, iniciar estatina si los cambios en el estilo de vida no son suficientes para disminuir LDL por debajo de 100 mg/dl.
— Las metas de LDL son menores a 100 en pacientes sin enfermedad cardiovascular y menores de 70 en pacientes con antecedentes de enfermedad cardiovascular.
— Una meta aceptable contempla la disminución de al menos 30-40% del LDL basal, sino es posible conseguir la meta con las dosis máximas toleradas de la estatina.
— Son deseables los niveles de triglicéridos menores a 150 mg/dl y HDL > 40 mg/dl y >50 en hombres y mujeres respectivamente. Sin embargo la meta primaria es LDL.
— La terapia con estatinas está contraindicada en el embarazo.
— La terapia que combina estatina con otros medicamentos hipolipemiantes no ha mostrado beneficio adicional en salud cardiovascular y por tanto, no se recomienda.
>> Terapia anti-plaquetaria.
— En prevención primaria, indicado en pacientes con diabetes con riesgo cardiovascular intermedio (en general hombres mayores de 50 años ó mujeres mayores de 60 años con al menos otro factores de riesgo cardiovascular como historia familiar de enfermedad cardiovascular, hipertensión, tabaquismo, dislipidemia ó albuminuria).
— ASA no está recomendada para prevención cardiovascular para adultos con diabetes y bajo riesgo cardiovascular (riesgo cardiovascular menor al 5% a 10 años, tales como hombres menores de 50 años y mujeres menores de 60 años sin otros factores de riesgo adicionales). En éste contexto existe mayores riesgos que beneficios. Si existen factores de riesgo adicionales, en los grupos de edad mencionados, juicio clínico es requerido para determinar el inicio o no de ASA.
— ASA está indicado en prevención secundaria. Si hay alergia, usar clopidogrel como alternativa.
— Es razonable la combinación de ASA y Clopidogrel más de un año después de un síndrome coronario agudo.
>> Suspensión del tabaquismo:
Aconsejar a todos los pacientes que se evite el consumo de tabaco o derivados del mismo.
Como parte del tratamiento integral de la diabetes, es importante incluir la consejería para la suspensión del tabaquismo.
>> Enfermedad Coronaria isquémica: tamización y tratamiento.
— No se recomienda la tamización de rutina para enfermedad cardiovascular en pacientes asintomáticos.
— Si hay enfermedad cardiovascular conocida considere IECA, aspirina y estatina. Si hubo infarto previo: beta bloqueadores por al menos 2 años después del evento.
El uso a largo plazo de beta bloqueadores en ausencia de hipertensión es razonable, pero no hay evidencia disponible de la utilidad de ésta conducta.
— Evitar tiazolidinedionas en pacientes con falla cardíaca sintomática.
— La Metformina debe usarse en pacientes con falla cardíaca congestiva estable, si la función renal es normal. No debe usarse en pacientes inestables ó con falla cardíaca descompensada.
>> Detección y tratamiento de nefropatía diabética.
— Para reducir y enlentecer la progresión de nefropatía, debe optimizarse el control metabólico y tensional.
— Se indica la realización de un test anual para evaluar excreción de albúmina al diagnóstico de DM2 ó a los 5 años de DM1. Medir creatinina sérica anualmente en todos los pacientes adultos con DM2 independiente del grado de excreción de albúmina. Éste valor será utilizado para estimar adecuadamente la depuración renal y así clasificar adecuadamente al paciente en su falla renal.
— El tratamiento de micro ó macro-albuminuria en paciente diabético (incluye mujer NO gestante) se realiza con IECAs ó ARAII.
— Está indicada la reducción de la ingesta proteica en individuos con diabetes tanto en estadios tempranos (0,8 – 1 g/kg/día), como en estadios más avanzados de falla renal (0,8 g/kg/día). Éstas medidas pueden enlentecer y aún mejorar la tasa de filtración glomerular.
>> Detección y tratamiento de retinopatía diabética.
— Recomendaciones generales: la reducción del riesgo de retinopatía se logra con un control óptimo de presión arterial y glucemia.
— Tamización: meticulosa fundoscopia con pupila dilatada por un oftalmólogo u optómetra suficientemente entrenado.
— En diabetes tipo 1 al llevar al menos 5 años de diagnóstico.
— En diabetes tipo 2 al momento del diagnóstico.
— Posteriormente la evaluación debe continuar anualmente ó en más tiempo (cada 2-3 años), si múltiples fundoscopias son normales ó más frecuentemente si la retinopatía está progresando.
— Fotografías fundoscópicas de alta calidad, pueden detectar mucho mejor, la retinopatía diabética significativa. La interpretación de las imágenes, debe ser efectuada por personal entrenado. Éstas técnicas no reemplazan la fundoscopia. Su alcance es como “herramienta de tamización”
— En mujeres con diabetes pre-existentes que están planeando embarazo ó quienes están en gestación deben ser instruidas acerca del riesgo de desarrollo y progresión de retinopatía. El examen ocular debe ocurrir en el primer trimestre con seguimiento estrecho durante el embarazo y hasta el primer año pos-parto.
— Tratamiento:
Remisión inmediata al oftalmólogo a cualquier paciente con edema macular, retinopatía diabética grave no proliferativa o cualquier grado de retinopatía diabética proliferativa.
La terapia de fotocoagulación con láser está indicada para reducir el riesgo de pérdida de visión en pacientes con Retinopatía Proliferativa Diabética de alto riesgo, edema macular clínicamente significativo y algunos casos de Retinopatía No Proliferativa.
La presencia de retinopatía no es una contraindicación para la terapia con aspirina para cardioprotección, dado que ésta terapia no incrementa el riesgo de hemorragia retinal.
La terapia con «anti factor de crecimiento del endotelio vascular (VEGF)» está indicada para edema macular en diabetes (recomendación A).
>>Detección y tratamiento de la neuropatía diabética.
— Todos los pacientes deben ser tamizados para polineuropatía simétrica distal, al inicio del diagnóstico en DM2 y 5 años después del diagnóstico de DM1 y al menos anualmente después de ésta primera evaluación usando pruebas clínicas simples. Rara vez son necesarias las pruebas electrofisiológicas, excepto en situaciones donde las características clínicas son atípicas.
— Las pruebas que confieren alta sensibilidad para el diagnóstico de polineuropatía sensitivo-motora son la percepción vibratoria (usando un diapasón de 128 Hz), prueba de monofilamento y evaluación del reflejo aquiliano. La pérdida de la percepción al monofilamento y la reducción de la percepción vibratoria predice las úlceras en miembros inferiores.
— Es importante considerar, cuando la severidad de la polineuropatía es grande, otras causas de neuropatía como las medicaciones neuro-tóxicas, la intoxicación por metales pesados, el abuso de alcohol, la deficiencia de vitamina B12 (especialmente en aquellos que consumen metformina por largos períodos), enfermedad renal, neuropatía crónica demielinizante inflamatoria, neuropatía hereditarias y vasculitis.
* Neuropatía autonómica diabética: la tamización para signos y síntomas de neuropatía autonómica cardiovascular debe instituirse al diagnóstico de DM2 y 5 años después del diagnóstico de DM1. Las manifestaciones clínicas mayores de neuropatía autonómica en diabéticos son la taquicardia en reposo, la intolerancia al ejercicio, la hipotensión ortostática, la constipación, gastroparesia, disfunción eréctil, disfunción sudo-motora, deterioro de la función neurovascular y la falla en la respuesta autonómica a la hipoglucemia.
* La neuropatía autonómica cardiovascular frecuentemente cursa con FC > 100/min en reposo u ortostatismo (caída en la presión sistólica > 20 al ponerse de pie el paciente sin una apropiada respuesta en la frecuencia cardíaca).
* Las neuropatías gastrointestinales (enteropatía esofágica, gastroparesia, constipación, diarrea e incontinencia fecal) son comunes. La constipación es el síntoma más común y a menudo alterna con episodios de diarrea.
* En aquellos pacientes que presentan infecciones urinarias a repetición, incontinencia ó vejiga palpable, debe considerarse la presencia de neuropatía autonómica del tracto genito-urinario.
— El primer paso en el tratamiento sintomático de la polineuropatía distal del diabético, es el control metabólico. Sin embargo, deben usarse medicamentos anti-neuropáticos para control de los síntomas que pueden afectar gravemente la calidad de vida de los pacientes.
>> Cuidado de los Pies.
— La realización de un exhaustivo examen anual del pie, identifica factores de riesgo que predicen la ocurrencia de úlceras y amputaciones.
— El examen del pie incluye: inspección, evaluación de los pulsos y prueba para la pérdida de sensación protectora (prueba del monofilamento más cualquier otra prueba como uso del diapasón, reflejos aquilianos…).
— La tamización inicial para la enfermedad arterial oclusiva crónica incluye historia de claudicación intermitente y evaluación de los pulsos pedios. Considerar la obtención del índice tobillo-brazo en pacientes asintomáticos. Si ésta última prueba es positiva, está indicada la evaluación vascular con doppler, la prescripción de ejercicio, uso de medicamentos y aún opciones quirúrgicas.
— Se recomienda un abordaje multidisciplinario para individuos con úlceras y pie diabético de alto riesgo, especialmente aquellos con historia de úlcera previa o amputación.
— Remitir a especialistas del cuidado de los pies, a aquellos pacientes que fumen, que presenten alteración de la prueba de monofilamento o alteraciones estructurales (enfermedad arterial oclusiva crónica).
— La tamización inicial para enfermedad arterial oclusiva en pacientes asintomáticos incluye: interrogatorio del síntoma «claudicación», evaluación de los pulsos «pedios», obtención del índice «tobillo-brazo»
— Remitir a los pacientes con claudicación significativa o índice tobillo-brazo positivo, para evaluación vascular adicional, considerando prescripción del ejercicio, medicamentos y opciones quirúrgicas.
>> Cuidado pre-concepcional:
— El nivel de HbA1C debe ser lo más bajo posible (<7%) previo a la concepción.
— Mujeres con diabetes que estén contemplando la posibilidad de una gestación, deben ser evaluadas y, si está indicado, tratadas para retinopatía diabética, nefropatía, neuropatía y enfermedad cardiovascular.
>> Adultos mayores.
— Adultos mayores funcionales, cognitivamente intactos y con significativa expectativa de vida, deben recibir el manejo de diabetes que recibiría un adulto más joven.
— Las metas glucémicas para adultos mayores que no cumplen con las condiciones mencionadas en la línea anterior, deben ser flexibilizadas usando criterio individual, siempre y cuando pueda evitarse síntomas ó riesgos de complicaciones hiperglucémicas agudas.
— Otros factores de riesgo cardiovascular deben ser tratados en adultos mayores considerando el contexto de beneficio en el paciente individual. El tratamiento de la hipertensión está indicado en TODOS los pacientes; la terapia con ASA y estatina podrían ser justificables si el paciente tiene una expectativa de vida «significativa» (definida en los estudios clásicos de prevención primaria y secundaria, ver en la guía original para mayor ampliación).
— Tamización para complicaciones de diabetes debe individualizarse en adultos mayores, prestando particular atención a las complicaciones que conlleven deterioro funcional.
>> Diabetes relacionada a fibrosis quística (CFRD)
— Tamizar para ésta condición con prueba de tolerancia oral a la glucosa, anualmente a partir de los 10 años en todos los pacientes con fibrosis quística. NO usar como método de tamización la HbA1C. El tratamiento de CFRD se basa en la insulina.
>> Diabetes en el hospital.
— Metas glucémicas en críticamente enfermos: 140-180 mg/dl. Para pacientes seleccionados pueden tenerse metas más estrictas (110-140 mg/dl). El manejo en estos pacientes es con insulina intravenosa, previniendo la ocurrencia de hipoglucemia.
— Pacientes no críticamente enfermos.
* No existe clara evidencia para unas metas específicas. Pre-prandial: <140 mg/dl; glucemia en cualquier momento <180. Pueden buscarse metas más estrictas en pacientes estables con control ambulatorio óptimo. Pueden perseguirse metas más laxas en pacientes con graves comorbilidades.
* El esquema de tratamiento más adecuado del diabético hospitalizado es la dosificación subcutánea de Insulina con dosificación basal, nutricional y de corrección.
— La monitorización glucémica debe ser iniciada en cualquier paciente cuyo diagnóstico de diabetes no sea conocido, en especial, en aquellos con riesgo para desarrollar la enfermedad como pacientes con altas dosis de terapia glucocorticoide, nutrición enteral ó parenteral y medicaciones como octreotide u otros inmunosupresores. Si éste grupo de pacientes presenta hiperglucemia documentada y persistente, considerar tratamiento con metas similares a los pacientes diabéticos.
— Considerar obtener HbA1C en pacientes con factores de riesgo para diabetes no diagnosticada que exhiba hiperglucemia en el hospital.

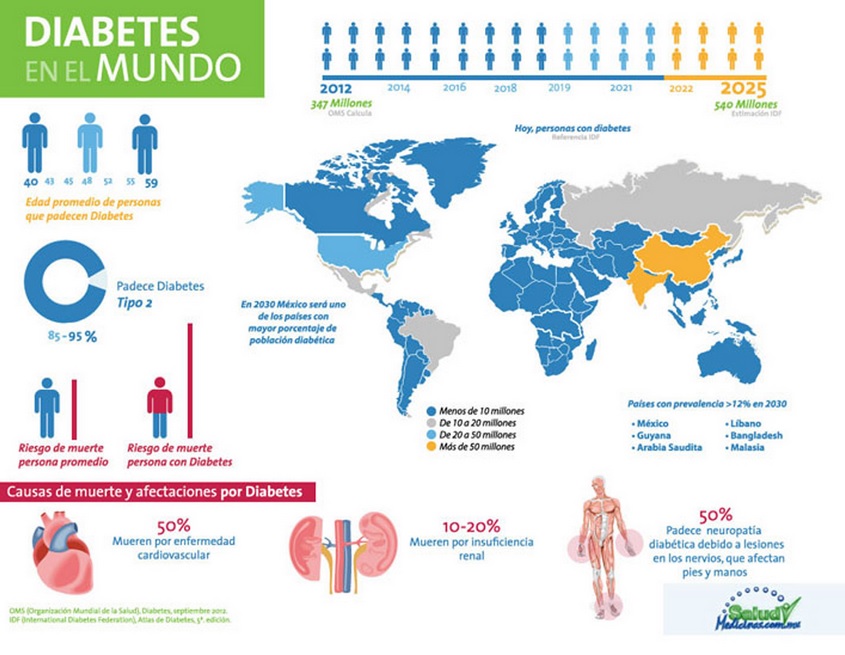
¡Buenos días! Acabo de leer el artículo. He aterrizado aquí buscando información en google sobre actualidad. Tenéis pàgina de facebook o twitter para seguiros? Tenéis más contenido relacionado con esto? Gracias, besitos!
SI VASQUEZ F. EDUARDO